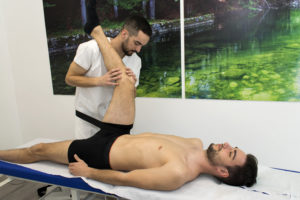
La riabilitazione degli arti inferiori
Durante la pratica di un’attività sportiva accade frequentemente di prendere colpi, di subire piccoli traumi, di cadere e di procurarsi di conseguenza una lesione agli arti inferiori.
Le parti più colpite sono ginocchio e caviglia e i problemi possono essere di diverso genere: distorsioni articolari, lesioni del piede, infiammazioni del tendine di achille, sindrome della bandelletta ileotibiale o ginocchio del corridore, sindrome femoro-rotulea, rottura del menisco, fino ad arrivare a una delle diagnosi più ricorrenti e invalidanti, la rottura del legamento crociato anteriore (LCA).
Queste problematiche, purtroppo, costringono gli sportivi, amatoriali e professionisti, a sottoporsi a più o meno lunghi periodi di riabilitazione e sedute di fisioterapia.
Rieducazione funzionale
Con il termine Rieducazione Funzionale si intende un insieme di trattamenti successivi al lavoro fisioterapico che hanno come scopo il ritorno alle normali attività sportive e/o quotidiane.
Ri-educare significa letteralmente educare nuovamente una funzione, quindi si presuppone che si sia perso il corretto uso di un sistema che va rieducato alla normale funzionalità.
Le cause di questa deficità possono essere svariate: un intervento chirurgico, un incidente, un trauma generico.
Qual'è lo scopo?
Lo scopo della Rieducazione Funzionale non è solo recuperare la forza dei muscoli in difficoltà attraverso il progressivo aumento dei carichi di lavoro, ma anche ristabilire il corretto rapporto di forza, lunghezza e tempo di attivazione dei muscoli che vengono implicati in ogni movimento. Tutto questo avviene proponendo una sequenza didattica di esercizi che dal semplice vanno al più complesso nel rispetto dei tempi e delle capacità di apprendimento motorio del paziente.
Obiettivi del trattamento:
- Recupero dell’articolarità
- Recupero dell’equilibrio
- Controllo del dolore, del gonfiore e dell’edema
- Recupero della sensibilità
- Recupero funzionale
- Recupero globale del paziente
Le Diverse Fasi del Recupero Funzionale
Fase di riposo
Importante per la terapia è il riposo, il supporto farmacologico consigliato dal medico, bendaggi compressivi e le terapie fisiche come Tecar, Magnetoterapia,Crioterapia e molte altre.
Per il recuperò dell’articolarità e prevenzione della rigidità articolare effettuiamo una mobilizzazione passiva e attiva in modo da raggiungere progressivamente il R.O.M. (Range Of Motion) fisiologico, ossia i gradi di libertà permessi dalla specifica articolazione.
Fase di rinforzo
È importante recuperare il corretto equilibrio tra i vari gruppi antagonisti, attraverso esercizi di rinforzo muscolare ove si riscontrino debolezze muscolari e esercizi di allungamento dove sono presenti gruppi muscolari contratti e corti. Tutto ciò utilizzando piccoli attrezzi come elastici, cavigliere ecc. o attraverso alcuni esercizi a corpo libero. Nelle prime fasi del recupero si utilizzano maggiormente le contrazioni isometriche e auxotoniche.
Fase propriocettiva
Rappresenta uno dei punti cardine della rieducazione funzionale.
Questa fase, infatti, ha un'importanza fondamentale nel meccanismo di controllo del movimento tramite i neuroni di feedback sensoriale.
Attraverso specifici esercizi si va a lavorare sulle capacità propriocettive dell'individuo, favorendo un miglior controllo motorio, migliorando la stabilità dinamica delle articolazioni in generale e la reattività muscolare.
Fase di rieducazione della funzione
Propria del segmento interessato dal trauma, questa fase, rappresenta uno degli ultimi passaggi.
Dopo aver lavorato sulle articolazioni rendendole mobili e stabili, sui muscoli andando a riportare un ottimale tono-trofismo e sulla propriocezione, bisogna insegnare nuovamente ai muscoli a lavorare in maniera coordinata, simultanea o in sequenza. Questo si ottiene con la ripetizione e affinando il gesto motorio.
Fase del recupero globale
L’ultimo passaggio rappresenta il recupero globale del paziente, reintegrando il segmento interessato dal trauma nella globalità delle funzioni corporee e ritornando cosi alle normali attività.
Rieducazione funzionale della spalla
Nella maggior parte dei pazienti, la rieducazione funzionale della spalla deve essere centrata inizialmente sul controllo del dolore e sul recupero di un movimento coordinato in tutte le componenti del complesso della spalla. Una volta recuperato il movimento, l’attenzione si sposta sul rinforzo e sulla rieducazione dei muscoli posti intorno alla spalla nell’esecuzione dei compiti abituali.
Per riprodurre la precisione con la quale il complesso della spalla funziona, i muscoli debbono essere rieducati a compiere “schemi motori appresi”. Questi schemi posizionano la spalla in maniera “preordinata” e attivano i muscoli con una precisa sincronizzazione, per ottenere il recupero massimo possibile della funzione. Condizionare nello stesso tempo i muscoli degli arti inferiori e del tronco è estremamente importante, perché oltre il 50% dell’energia cinetica nel lancio della palla e nel servizio al tennis è generato dai muscoli degli arti inferiori e del tronco. Pertanto, prima di un ritorno efficiente ad attività atletiche competitive o intense viene richiesta una riabilitazione di tutte le componenti.
Sono molte le condizioni patologiche che possono interessare il complesso della spalla. Come in altre parti del sistema muscoloscheletrico, il problema può essere il frutto di una lesione traumatica acuta con danno di una o più parti del sistema, oppure di microtraumi ripetitivi che alterano gradatamente la meccanica normale dell’intero complesso.
Mobilità, forza e stabilità sono le tre componenti della funzione della spalla che possono essere compromesse da una lesione acuta o cronica. Tutte e tre possono essere trattate efficacemente con una terapia riabilitativa.
Perché la riabilitazione dia risultati, riconoscere e trattare la patologia è importante quanto comprenderne l’impatto sulla funzione normale della spalla. Lo scopo della riabilitazione, indipendentemente dalla patologia, è sempre il recupero funzionale.
Il fattore più importante che determina il successo o il fallimento di un protocollo di riabilitazione della spalla è la definizione di una diagnosi corretta.
Non è raro, nel quadro attuale delle attività sanitarie, che un medico di base debba trattare difficili lesioni muscoloscheletriche e indirizzare pazienti a una terapia. Se il programma di riabilitazione non concorda con la corretta diagnosi, il terapista deve chiedere una valutazione più approfondita del paziente. Ad esempio, può essere indirizzato alla fisioterapia un paziente cui è stata posta la diagnosi di “contusione della spalla”. Dopo una o due settimane senza progressi, il paziente va rivalutato con cura: la rivalutazione che si serve di adeguate indagini radiografiche (ad es., una radiografia laterale dell’ascella) può identificare la causa dell’insuccesso in una lussazione posteriore della testa dell’omero, una diagnosi che viene mancata nell’80% dei casi dal medico che ha visto per primo il paziente.
In generale, la riabilitazione di una spalla dopo lesione o intervento chirurgico comincia con una mobilizzazione attiva precoce per recuperarne la meccanica normale.
I benefici di una mobilizzazione precoce sono stati ben documentati in altre aree del corpo. Ad esempio, programmi accelerati di riabilitazione del ginocchio dopo ricostruzione del legamento crociato anteriore hanno determinato un più rapido recupero del movimento, della forza e della funzione senza compromettere la stabilità. È stato dimostrato che un’immobilizzazione stretta è responsabile di un’instabilità “funzionale” della spalla secondaria a inibizione della cuffia dei rotatori, ad atrofia muscolare o a un cattivo controllo neuromuscolare.
I problemi della mobilizzazione precoce in questi casi riguardano la paura di aggravare una condizione già di per sé dolorosa e il rischio di compromettere una riparazione chirurgica. Il timing degli esercizi di mobilizzazione e di rinforzo deve essere ben documentato dal medico curante e chiaramente delineato al paziente e al terapista.
Una modalità terapeutica che si fa strada nella riabilitazione della spalla perché pone meno stress sui tessuti è l’idrocinesiterapia.
I vantaggi dell’idrocinesiterapia sono riferibili alla spinta idrodinamica che l’acqua offre all’arto superiore, che riduce il peso dell’arto a circa un ottavo del suo peso originale a 90° di abduzione o di flessione. Questo consente un recupero più precoce del movimento attivo in un ambiente protetto che garantisce un ritorno precoce agli schemi motori normali.
La Riabilitazione
Indice
Cos'è la riabilitazione
La riabilitazione si definisce come l’insieme di trattamenti per permettere il recupero delle capacità fisiche e dell’attività motoria, in modo da permettere a una persona di tornare a vivere la propria quotidianità nella maniera più normale possibile, ovvero a reinserirsi nel lavoro, nella famiglia e nella società.
Il trattamento riabilitativo è in genere consigliato dopo un incidente, un trauma o una lesione che ha compromesso alcune capacità motorie o funzionalità; esso, inoltre, ha diverse modalità di applicazione, in funzione del tipo e della gravità della patologia.
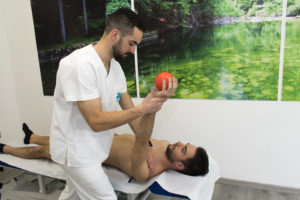
Tipi di riabilitazione
La fisiatria, che è la branca della medicina che si occupa di studiare i diversi tipi di riabilitazione, riconosce questi come i principali:
- Chinesiterapia: per definizione la chinesiterapia è “la terapia attraverso il movimento”, e si propone quindi di curare la patologia mediante i movimenti. Eseguita principalmente da fisioterapisti e chinesiologi, è un tipo di riabilitazione fisica manuale ed individuale, e ha l’obiettivo di sciogliere i tessuti muscolari irrigiditi, che compromettono la mobilità fisiologica articolare. Questo tipo di terapia è associata alla riabilitazione posturale e alla massoterapia.
- Riabilitazione in acqua: questo tipo di riabilitazione sta avendo grande successo e attualmente viene molto di frequente utilizzato come terapia sia pre che post chirurgica. Il beneficio di svolgere il movimento mentre si è in acqua è dovuto alla diminuzione della forza di gravità, che permette movimenti più delicati e meno stressanti. In aggiunta, l’acqua offrendo una resistenza più graduale e una conseguente maggiore uniformità della tensione muscolare, consente ai muscoli di abituarsi gradualmente al movimento. Questo tipo di terapia non richiede doti da nuotatore esperto: tutti gli esercizi si svolgono in vasche poco profonde.
- Riabilitazione funzionale: questa riabilitazione ha un obiettivo ben chiaro, ed è quello di identificare e risolvere le alterazioni di movimento attraverso l'aggiustamento delle disfunzioni del sistema muscolo-scheletrico. Si chiama funzionale perché cerca di attivare la funzionalità delle strutture muscolari che servono a stabilizzare la colonna vertebrale ogni volta che si eseguono movimenti. E la stabilizzazione serve soprattutto a non stressare le articolazioni e di evitare così: degenerazioni discali, artrosi, osteofiti e altre lesioni sulle strutture articolari. In questo tipo di riabilitazione si utilizzano la stimolazione cutanea, o i riflessi di locomozione, ma anche esercizi funzionali che evocano le posizioni assunte dai bambini durante il primo anno di vita.
- Riabilitazione posturale: è indicata per prevenire e curare anzitutto il mal di schiena. Lo specialista utilizzerà esercizi motori personalizzati per aiutare il paziente ad avere una consapevolezza maggiore del proprio corpo e per prendere coscienza delle posture che gli arti superiori e inferiori assumono nello spazio.
- Riabilitazione neurologica: l'obiettivo principale è che le persone con disabilità risultanti da lesioni del sistema nervoso possano essere sempre più indipendenti e autonome. Per raggiungere questo scopo, il paziente segue un percorso riabilitativo multidisciplinare e comprensivo che tende a migliorare le funzioni, diminuire i sintomi e potenziare il senso di benessere del paziente e dei suoi familiari. Questo tipo di riabilitazione è indicata soprattutto per pazienti che hanno avuto o hanno mielolesioni, lesioni nel cervello, esiti di ictus, Parkinson, sclerosi multipla e postumi di poliomielite.
- Riabilitazione pavimento pelvico: in questo caso il trattamento fisioterapico si occupa della rieducazione dei muscoli pelvici, attraverso una serie di esercizi che aiutano a prendere consapevolezza di questa parte anatomica, per migliorarne il tono, chiamati "esercizi di Kegel". La riabilitazione consiste nel prendere consapevolezza con contrazione e rilassamento muscolare del pavimento pelvico; a questo scopo può anche essere molto utile la terapia TENS o con biofeedback.
Quando si ricorre alla riabilitazione
Si dovrebbe eseguire una visita fisiatrica quando si soffre di una disabilità o di una malattia causata da differenti affezioni patologiche o da stati doloranti tali da essere da impedimento ad una vita attiva. Se infatti la quotidianità è minata dalle ridotte funzioni motorie, ne consegue un peggioramento anche di quelle cognitive, emotive e relazionali.
Il fisiatra, medico specialista in medicina fisica e riabilitativa, è il garante del processo di guarigione e dopo la corretta diagnosi deve elaborare un progetto riabilitativo individuale (con obiettivi chiari a breve, medio e lungo termine) e anche il programma riabilitativo in accordo con le necessità di ogni paziente e con l'auspicabile cooperazione di altre figure professionali.
Effetti
Dopo aver fatto una corretta terapia riabilitativa, i risultati visibili a livello fisico dovrebbero essere quelli di:
- avere muscoli più forti e resistenti in modo da poter muovere liberamente le articolazioni e le parti del corpo interessate;
- sentire meno dolore e aver ridotto l'infiammazione;
- raggiungere un'ottimale rilassamento dei tessuti;
- ottenere una vascolarizzazione incrementata;
- beneficiare di un miglioramento della condizione fisica generale;
Come detto precedentemente, però, i risultati variano a seconda del tipo di riabilitazione e allora sarebbe prudente sostenere che, in termini generali, un buon percorso riabilitativo consente alle persone di poter cominciare o riprendere a svolgere tranquillamente le attività quotidiane, sia a livello fisico che di interazione con gli altri.
Dove si effettua
Il percorso di riabilitazione può effettuarsi in maniera individuale con un fisiatra, negli ospedali e ambulatori, o anche nei centri di riabilitazione o fisioterapici, dove operano figure professionali quali psicologi, terapisti occupazionali, educatori, medici generici, pediatri e infermieri, che supportano il paziente nella guarigione a livello fisico e psichico.
La Terapia Manuale
La fisioterapia è un mondo, un mondo affascinante costituito da numerose specializzazioni che hanno tutte lo stesso fine: migliorare la qualità di vita delle persone.
Nel corso di questo articolo parleremo della Terapia Manuale, della sua storia, delle sue tecniche e dei suoi obbiettivi, del modo in cui valuta i pazienti e a grandi linee del suo modus operandi al fine di darne un’idea generale e completa al tempo stesso.
INDICE
- Che cos'è la terapia manuale?
- Quale è il rapporto tra la Fisioterapia e la Terapia Manuale?
- Perchè è importante la terapia manuale?
- Cosa significa valutazione funzionale?
Che cos'è la terapia manuale
La Terapia Manuale Ortopedica, conosciuta con l’acronimo inglese OMT (Orthopedic Manipulative Therapy), consiste:
- nella valutazione delle funzioni dell’apparato locomotore, e quindi dei sintomi, delle alterazioni della mobilità, e dei mutamenti tissutali;
- nel trattamento di queste condizioni mediante un approccio terapeutico altamente specifico, che include tecniche manuali, quali mobilizzazioni e manipolazioni, ed esercizi terapeutici.
La Terapia Manuale Ortopedica dà particolare rilevanza all’evidenza scientifica e clinica delle tecniche utilizzate. Secondo l’ IFOMPT gli obbiettivi di questo approccio terapeutico sono di alleviare la sintomatologia algica e ottimizzare al meglio le capacità funzionali del paziente.
Quale è il rapporto tra la Fisioterapia e la Terapia Manuale?
Secondo la WCPT (World Confederation For Physical Therapy) la Fisioterapia “include la valutazione, la diagnosi, il progetto, l’intervento e la rivalutazione. La Terapia Manuale è una specializzazione fisioterapica che riguarda i disturbi delle funzioni dell’apparato locomotore.
Perché è importante la Terapia Manuale?
In un mondo sempre più tecnologico l’abilità di toccare il paziente con le mani acquista maggiore risalto, l’esigenza finanziaria della politica sanitaria e i progressi in ambito medico – sanitario chiedono al mondo fisioterapico di fondare la pratica lavorativa sull’evidenza scientifica, conosciuta a livello internazionale come EBP, cioè Evidence Based Practice, in modo da poter spiegare con razionale scientifico ogni tecnica ed esercizio.
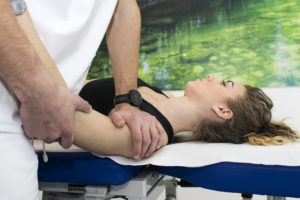
Casa significa "Valutazione funzionale"
La valutazione funzionale che effettua il fisioterapista ha l’obbiettivo di analizzare la relazione che è presente fra la disfunzione del sistema locomotore e il quadro sintomatico riportato dal paziente. Mediante un processo iniziale basato sull’esame del paziente partendo dalle sue condizioni soggettive e oggettive, il terapista manuale trae delle considerazioni che lo portano ad impostare una tecnica di trattamento. Per scoprire se il trattamento impostato è quello giusto, il fisioterapista prova la tecnica per qualche minuto e dopo ne valuta i benefici.
Se il paziente sta meglio, se il dolore è ridotto, oppure se l’arco di movimento è migliorato, insomma si ha un esito positivo significa che la tecnica è quella che fa per il paziente, se invece dopo l’applicazione di prova le condizioni rimangono invariate, il fisioterapista elaborerà un piano di trattamento più efficacie per la persona in questione.
La tecnica o insieme di tecniche che costituiscono il trattamento di “prova” sono scelte in base al fine che si vuole ottenere con la loro applicazione, che ad esempio può essere:
- La riduzione del dolore: per il quale viene applicato ad esempio il massaggio trasverso;
- La stabilizzazione di una ipermobilità: che spesso prevede: l’utilizzo di ausili esterni come la “fascia lombare” per problemi di stabilità alla parte bassa della colonna e il “collare” per il tratto cervicale; e l’esecuzione di esercizi specifici per il rinforzo dei muscoli deputati alla stabilizzazione articolare come la cuffia dei rotatori per la spalla.
- La mobilizzazione di una ipomobilità: come le mobilizzazione in trazione per le anche affette da coxoartosi (artrosi dell’anca) o gli esercizi per il recupero della mobilità. Il mantenimento della mobilità
- L’allenamento fisico: come nel caso di persone che sono state allettate per molto tempo e che hanno bisogno di una rieducazione allo sforzo;
- L’informazione e l’istruzione del paziente: ad esempio riguardo agli accorgimenti su come mantenere in salute la colonna, o su come prevenire una rigidità dell’articolazione femoro – ribiale (del ginocchio) ecc…
In Terapia Manuale vi è inoltre un’importante distinzione fra:
- movimenti biomeccanici di rotazione (che avvengono attorno ad un asse)
- movimenti di traslazione (che sono movimenti rettilinei che si riferiscono a un piano specifico dello spazio).
Molto spesso i movimenti di traslazione sono applicati nelle tecniche di trattamento perché producono meno dolore, sono più sicuri perché sono dei movimenti nei quali non si mette in tensione eccessiva alcun tipo di tessuto, e oltretutto sono più efficaci quando vengono “stimolati” dal fisioterapista perché il loro recupero garantisce un ottimo risultato a livello motorio.
Riabilitazione funzionale
Ruolo della riabilitazione funzionale
La riabilitazione funzionale rappresenta la naturale progressione da quella tradizionale e tende al recupero della funzione fisica del soggetto al livello necessario per un ritorno alle attività svolte prima dell’infortunio, in modo sicuro ed efficiente. Ciò richiede un’attenta corrispondenza fra le richieste biomeccaniche, neuromuscolari e fisiologiche del programma riabilitativo con le richieste di funzionalità fisiche del soggetto e comporta l’impiego di schemi di movimento poliarticolari, che coinvolgano più gruppi muscolari e che siano attività-specifici.
Tale tipo di riabilitazione inoltre integra i tre livelli di controllo senso motorio, come risultanza di esercizi in catena cinetica chiusa per gli arti superiori e inferiori così come per la schiena.
Fasi della Riabilitazione funzionale
Tutti gli individui sono fisiologicamente differenti e dimostrano livelli diversi di preparazione fisica, diversa capacità psicoemotiva, diversa motivazione e capacità adattativa alla riabilitazione.
Se un soggetto è stato sottoposto ad intervento chirurgico esistono divergenze nella letteratura scientifica sulla tempistica riguardo a quando permettere certe attività riabilitative.
Secondo questo principio si riconoscono quattro fasi della riabilitazione: quella iniziale, quella intermedia, quella finale e infine quella di dimissione del paziente dall’iter riabilitativo.
Prima fase
La fase iniziale di riabilitazione è in genere caratterizzata dalla presenza dei segni e dei sintomi dell’infiammazione e dalle limitazioni del movimento e del carico articolare tipici del momento postchirurgico. L'approccio sarà quello di applicare forze minime di carico e di stress articolare per proteggere i tessuti in fase di cicatrizzazione con l'obiettivo di risolvere dolore e infiammazione.
Seconda fase
La fase intermedia è caratterizzata dalla risoluzione dei sintomi e dei segni dell’infiammazione e dal recupero della motilità articolare e della capacità di carico sull’arto interessato. Gli esercizi di rinforzo e di recupero dell’equilibrio tenderanno a preparare i tessuti interessati a tollerare carichi di lavoro in alta velocità o di alto impatto recuperando la propriocettiva e il controllo neuromuscolare.
Terza fase
La fase finale è caratterizzata dall’introduzione di attività a maggior carico e a maggior velocità di esecuzione e il soggetto è avviato gradualmente verso esercizi e gesti più specificatamente sportivi.
Quarta fase
La fase di dimissione è quella nella quale il soggetto è in grado di passare a un vero e proprio allenamento specifico: in questo programma potrà essere preso in carico da un preparatore atletico che potrà seguirlo nel vero e proprio “rientro in campo”.
Attivazione muscolare riflessa
I metodi di allenamento basati sull’equilibrio e l’agilità hanno dimostrato di determinare una significativa diminuzione del tempo di reazione muscolare e più rapido inizio dello sviluppo della tensione muscolare. Basati su tali risultanze, i metodi di allenamento debbono includere esercizi di forza, equilibrio, agilità configurandosi in un vero e proprio “Complex Training” che avrà come risultato quello di migliorare la stabilità articolare come effetto della attivazione muscolare riflessa.
Attivazione muscolare discriminatoria
Le coppie di forza dei muscoli agonisti e antagonisti sono essenziali per equilibrare le forze applicate sulle articolazioni durante attività dinamiche. L’allenamento incentrato sul biofeedback procura informazioni istantanee riguardo gli schemi di attivazione muscolare ed è in grado di assistere il soggetto nella correzione conscia di scorretti reclutamenti muscolari. L’obiettivo di una tale forma di allenamento è quello di guidare il paziente da esercizi altamente cognitivi e richiami muscolari volontari verso schemi motori funzionali attività-specifici che divengono automatici e istintivi.
Osteopatia: cos’è e cosa fa l’osteopata
L'Osteopatia è un sistema consolidato di assistenza alla salute che si basa sul contatto manuale per la valutazione, la diagnosi ed il trattamento di diverse patologie.
INDICE
- Cos'è l'osteopatia
- I principi su cui si basa
- Il trattamento osteopatico
- Quando rivolgersi ad un osteopata
- A chi è rivolto
- Quanto dura un trattamento
- Chi può esercitare come osteopata
Cos'è l'osteopatia
L’osteopatia è una pratica manuale parte della medicina alternativa che considera l’individuo nella sua totalità per ristabilire l’equilibrio in ogni parte dell’organismo e favorire la guarigione. Si tratta di un approccio non sintomatico ma volto a valutare la complessità del corpo e della mente di ogni singola persona trattata.
In osteopatia i mali, sia fisici che psicologici, hanno una risonanza in tutto il corpo. La cattiva postura, traumi e incidenti ma anche stress o pensieri negativi vanno a disturbare un sistema di equilibrio perfetto e quindi non interferiscono solo su un punto, zona o apparato del corpo (muscolo-scheletrico, digestivo, neurologico, vascolare, ormonale, ecc.), ma su tutto l’organismo. Per trattare ogni problema dobbiamo ripristinare l’armonia del sistema muscolo-scheletrico e ciascuno degli altri sistemi.
Il fine ultimo dell’osteopatia è quello di ristabilire l’armonia della struttura scheletrica che sostiene tutto l’organismo e in questo modo favorire il benessere e l’equilibrio in ogni parte del corpo. Una delle caratteristiche distintive dell’osteopatia è proprio quella di prendere in considerazione l’intera struttura del corpo e dei suoi movimenti.
Un corpo sano è dotato di un’ottima motilità, non solo nelle articolazioni ma in tutti i tessuti del corpo: ossa, muscoli, nervi, legamenti, tendini, fascia, liquidi, ecc
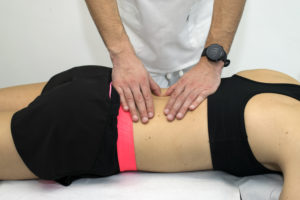
I principi su cui si basa
L’osteopatia si basa su 4 principi fondamentali:
1) Il corpo è un’unità; la persona è un’unità di corpo, mente e spirito.
2) Il corpo è capace di autoregolazione, di autoguarigione e di conservazione della salute.
3) La struttura e la funzione sono in relazione reciproca.
4) Una terapia razionale poggia sulla comprensione dei principi base dell’unità del corpo, dell’autoregolazione e dell’interrelazione di struttura e funzione.
Il primo dei quattro principi fondamentali sostanzialmente fa riferimento al fatto che le varie funzioni corporee sono strettamente interdipendenti tra loro ed è quindi tecnicamente impossibile che accada qualcosa in una parte del corpo senza avere ripercussioni anche altrove.
Secondo il principio numero due il nostro corpo è una macchina fantastica e perfetta in grado di autoregolarsi e guarirsi. Il ruolo dell’osteopata in questo senso è quello di fare in modo di togliere tutti i possibili ostacoli nel corpo e fare in modo che ritrovando l’equilibro esso ritrovi anche armonia e salute.
Il terzo principio fa riferimento alla convinzione del dottor Still secondo cui “la struttura governa la funzione”. Dunque la struttura portante, ovvero il sistema muscolo-scheletrico, è fondamentale per la salute di tutto il corpo. Secondo il chirurgo americano: “La malattia è il risultato di anomalie anatomiche a cui fa seguito una perdita dell’armonia fisiologica”.
Il quarto principio spiega che la terapia si deve basare appunto sul ripristino della capacità di autoguarigione del corpo considerando il fatto che la malattia o il disturbo non è qualcosa che arriva dall’esterno ma un crollo della capacità di equilibrio e auto-mantenimento del corpo.
Il trattamento osteopatico
Il trattamento consiste in varie manipolazioni eseguite con le mani e talvolta con il resto del corpo, l’osteopata può circondare una parte del corpo del paziente o appoggiarsi contro la sua schiena, ad esempio. Possiamo raggruppare queste manipolazioni in 4 categorie principali:
Manipolazioni funzionali: servono a mobilizzare i tessuti (muscoli, articolazioni, fluidi, membrane, ecc.) ed indurre uno stato di rilassamento.
Manipolazioni strutturali: richiedono di applicare alcuni impulsi su una struttura.
Manipolazione viscerale: lo scopo è di dare la massima motilità alle viscere (intestino, fegato, milza, polmoni, ecc).
Manipolazione del cranio: sono molto sottili e possono apparire come una semplice imposizione delle mani. In realtà sono microscopici movimenti che vanno a ripristinare la delicata mobilità delle ossa craniche e agire sul movimento respiratorio primario.
Quando rivolgersi ad un osteopata
È possibile rivolgersi ad un osteopata per molti problemi che riguardano la nostra salute psico-fisica. La maggior parte dei pazienti sceglie di provare l’osteopatia per problemi di natura muscolare o articolare ma in realtà questa tecnica ottiene ottimi risultati anche su disturbi e squilibri completamente diversi (compresi stress e ansia).
Ottimi risultati si ottengono con l’osteopatia in caso di problemi cervicali, sciatalgie, lombalgie o nevralgie, artosi, dolori in seguito a traumi, cefalee ma anche disturbi di stomaco e intestino, ginecologici o urinari. A livello psicologico l’osteopatia si utilizza per contrastare ansia, depressione e insonnia ma anche stanchezza cronica o vertigini.
Sembra inoltre che i trattamenti osteopatici possano essere utili in caso di infezioni recidive e abbassamento delle difese immunitarie in quanto l’equilibrio all’interno del corpo andrebbe anche a favorire la salute del sistema immunitario.
Ricapitolando alcune problematiche che possono essere trattate da un osteopata sono:
- Sciatalgie
- Dolori cervicali
- Lombalgie
- Artrosi
- Dolori articolari o muscolari da traumi
- Cefalee
- Nevralgie
- Disturbi all'apparato gastrointestinale
- Sinusite
- Otite
- Stanchezza cronica
- Problemi ginecologici
- Acufeni
- Vertigini
- Ansia
- Depressione
- Insonnia
- Abbassamento delle difese immunitarie
A chi è rivolto
I trattamenti osteopatici sono adatti a tutti: neonati, bambini, anziani e donne in gravidanza. Ci sono addirittura osteopati che trattano gli animali.
Osteopatia e bambini
L’osteopatia pediatrica utilizza un approccio non invasivo che si serve di leggere pressioni in punti specifici adatti a stimolare la capacità dell’organismo di autoguarirsi.
Pressioni delicate quindi ma allo stesso tempo molto efficaci che possono essere utili nel trattamento di diverse problematiche infantili tra cui asimmetrie craniche dovute ad errate posizioni del sonno o meglio al fatto di tenere sempre la testa dallo stesso lato, coliche gassose tipiche dei primi mesi, difficoltà di suzione che impediscono una corretta alimentazione del neonato, disturbi del sonno, reflusso gastroesofageo, problemi posturali, irritabilità e sovra eccitamento, otite, stitichezza, disturbi urinari, problemi respiratori (allergie comprese) e ritardi nello sviluppo.
Fin dalle prime settimane di vita ci si può rivolgere ad un osteopata, anzi più i bambini sono piccoli e più potenzialmente possono rispondere bene e in tempi rapidi al trattamento che è indicato comunque in tutte le fasi della crescita. Importante sottolineare inoltre che l’osteopatia non ha effetti collaterali, ma in caso abbiate dubbi e/o perplessità vi conviene scioglierli il prima possibile rivolgendovi direttamente ad un esperto.Non tutti gli osteopati però trattano i bambini e soprattutto i neonati, dovrete quindi essere attenti a scegliere un osteopata pediatrico.
Non escludete quindi la possibilità di rivolgervi ad un osteopata pediatrico nel caso i vostri figli abbiamo una delle seguenti problematiche:
- Asimmetria cranica
- Coliche
- Difficoltà di suzione
- Disturbi del sonno
- Reflusso gastroesofageo
- Problemi posturali
- Irritabilità
- Sovra eccitamento
- Otite
- Stitichezza
- Disturbi urinari
- Problemi respiratori
- Ritardi nello sviluppo
Quanto dura un trattamento
Un trattamento osteopatico dura circa 40-45 minuti. Il numero di sedute necessarie è variabile e sarà di competenza dell’osteopata valutare questo aspetto anche in base al motivo per cui richiedete il trattamento e alla risposta del singolo organismo alle manipolazioni. Spesso sono sufficienti poche sedute e i primi miglioramenti si vedono subito, in alcuni casi è possibile che si richiedano trattamenti aggiuntivi e di mantenimento dopo uno o più mesi.
Chi può esercitare come osteopata
In Italia l’osteopatia non è riconosciuta e fa dunque parte delle professioni non regolamentate. Ciò significa che, almeno in teoria, qualsiasi persona dopo aver seguito un corso e ottenuto un diploma può esercitare liberamente questa professione. Occorre precisare però che per ogni patologia o sintomatologia in corso è bene recarsi da un vero e proprio operatore sanitario pertanto da un fisioterapista, alcuni dei quali sono appunto specializzati in osteopatia.
Leggi anche:
TECARTERAPIA: Cos'è e come funziona
La terapia a ultrasuoni: cos'è e a cosa serve
Onde d'urto: terapia, controindicazioni, efficacia
Taping, a cosa serve
Kinesio taping cos'è e a cosa serve?
Il taping è un sistema terapeutico, preventivo e riabilitativo che, pur non richiedendo "sempre" una specializzazione accademica, si basa sui principi della medicina occidentale; trova applicazione soprattutto nella medicina sportiva, traumatologia e ortopedia.
INDICE
COS’È IL KINESIO-TAPING?
Il Kinesio-taping è fatto da fibre di cotone e nylon strettamente intrecciate, la qualità di questi singoli materiali è fondamentale per essere confortevole nell’essere indossato e per essere resistente nella deformazione.
La colla sul tape è acrilica, dev’essere durevole e waterproof in modo che il tape resista a movimenti vigorosi, sudore e immersione totale in acqua senza irritare la pelle.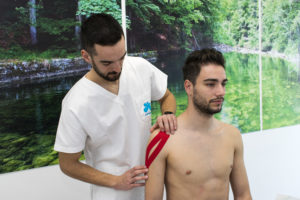
A CHE COSA SERVE?
Il kinesio-tape è comunemente usato per:
- Ridurre il dolore
- Drenare il gonfiore
- Migliorare la postura
- Migliorare la funzionalità
- Facilitare un precoce ritorno all’attività o lo sport
- Migliorare la performance sportiva
Alcuni studi attendibili dimostrano inoltre che:
- Aumenta potenza e forza nel recupero di infortuni muscolari
- Riduce il dolore e migliora la funzionalità in condizioni quali la fascite plantare o il dolore patello-femorale
- Migliora il dolore, l’arco di movimento e la funzionalità in persone con impingement di spalla
- Alza la soglia anaerobica del muscolo durante un esercizio di resistenza
COME AGISCE IL KINESIO-TAPE?
Fondamentalmente il kinesio-tape causa una forma di decompressione fra la pelle e i tessuti sottostanti. Quando una membrana elastica (il tape) viene applicata a un altro materiale elastico (la pelle) spesso il risultato è una serie di grinze su entrambe le superfici.
Questa decompressione della pelle e dei tessuti sottostanti porta a 3 effetti principali:
EFFETTO FLUIDO
Le proprietà elastiche del kinesio-tape inducono il sollevamento della pelle (attraverso la formazione delle grinze) dai tessuti sottostanti, questo decomprime lo spazio tra pelle e muscoli. Spazio (spazio sub cutaneo) che contiene molte strutture importanti come terminazioni nervose, vasi sanguigni etc…
La decompressione promuove quindi un aumento di flusso sanguigno e linfatico dall’interno all’esterno dell’area dove è stato applicato il tape, permettendo una rapida rimozione dei prodotti di scarto della lesione e delle sostanze che generano quindi il dolore.
EFFETTO MECCANICO
Il kinesio-tape ha proprietà elastiche longitudinali, simili a quelle della pelle, dei muscoli e del tessuto connettivo, questo aiuta il sistema di stabilizzazione del corpo aggiungendo un po’ più di stabilità, elasticità e consapevolezza dell’allungamento di muscoli, legamenti e tendini.
EFFETTO NEUROLOGICO
La presenza del kinesio-tape sulla pelle aiuta a creare uno stimolo di non-dolore dell’area, le proprietà decompressive del tape riducono la pressione e la compressione sulle terminazioni nervose sottocutanee limitando l’infiammazione.
E’ molto importante applicare il kinesio-tape con la giusta tensione, dato che la tensione modifica la sua funzione. Infatti, se il tape viene applicato con elevata tensione, va a facilitare l’attivazione del muscolo; mentre se viene applicato con tensione moderata/ lieve contribuisce alla stabilizzazione dell’articolazione attraverso feedback propriocettivi.
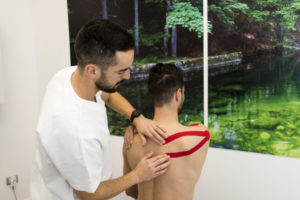
CHI PUÒ USARE IL KINESIO-TAPE?
Il kinesio-tape può essere indossato dalla maggior parte delle persone, dai bambini agli anziani.
Può aiutare nella maggior parte dei dolori o delle disfunzioni a carico del sistema muscolo-scheletrico.
Essendo la colla acrilica, non contiene lattice e quindi il tape può essere usato anche dalla maggior parte dei soggetti allergici.
Inoltre, malgrado la colla sia molto resistente, il tape può essere rimosso facilmente e senza lasciare residui sulla pelle.
Leggi anche:
TECARTERAPIA: Cos'è e come funziona
Onde d'urto: terapia, controindicazioni, efficacia
La terapia a ultrasuoni: cos'è e a cosa serve
Elettroterapia, lo scopo terapeutico della corrente
L'elettroterapia, come l’utilizzo della corrente elettrica a scopo terapeutico, ha una lunga storia basti pensare che in antichità venivano utilizzate le torpedini, pesci aventi la possibilità di generare scariche elettriche, per indurre analgesia in pazienti che avevano qualche forma di dolore.
INDICE
- Cos'è l'elettroterapia
- Come funziona l'elettroterapia
- Come si realizza un'applicazione
- Indicazioni
- Controindicazioni
Cos'è l'elettroterapia
Considerando le indicazioni terapeutiche l’elettroterapia può essere suddivisa in due categorie: Elettroterapia Antalgica e di Stimolazione.
- Elettroterapia Antalgica. Sono definite antalgiche quelle correnti che sono in grado di ridurre la sensazione dolorifica. Queste correnti possono avere meccanismi d’azione differenti nel produrre l’effetto analgesico. Vedremo dettagliatamente questi meccanismi nella prossima sezione.
- Elettroterapia di Stimolazione. Si definisce Elettroterapia di Stimolazione la somministrazione di corrente elettrica finalizzata a produrre contrazioni muscolari. Queste contrazioni hanno lo scopo di “allenare” la funzionalità del muscolo. Questo tipo di elettroterapia può essere utilizzata, con le corrette impostazioni, sia per stimolare un muscolo innervato che per stimolare un muscolo denervato.
Come funziona l'elettroterapia
I meccanismi d’azione delle correnti antalgiche possono essere riassunti in:
- Attivazione delle aree del cervello deputate al controllo della soglia dolorosa (Inibizione discendente). Il cervello può regolare la nostra sensibilità dolorifica. Attraverso la sollecitazione trasmessa dall’area stimolata a particolari aree, la soglia del dolore può essere innalzata limitando quindi il dolore.
- Inibizione del passaggio di stimoli dolorifici a livello midollare per dare precedenza al passaggio di stimoli tattili (Gate control). Dobbiamo immaginare che a livello del midollo spinale vi è come un crocevia. Se all’incrocio passano gli stimoli tattili (stimoli prodotti dalla corrente antalgica), non possono passare gli stimoli dolorifici.
- Produzione di endorfine. Le endorfine sono potenti molecole antidolorifiche che il cervello può produrre per inibire il dolore. Alcune correnti antalgiche hanno la capacità di sollecitare la produzione di queste molecole.
- Iperpolarizzazione. Questo meccanismo lavora a livello delle terminazioni nervose nel sito del dolore rendendole più refrattarie agli stimoli. In questo modo, a parità di stimolo, il dolore viene percepito meno. Esistono anche altri meccanismi minori che si ipotizza collaborino per spegnere il dolore. Questi presentati sono i principali che ritroviamo in molte delle correnti antalgiche oggi in uso.
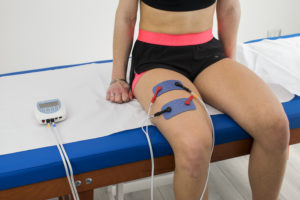
La corrente galvanica, ad esempio, privilegia come meccanismo d’azione l’iperpolarizzazione delle terminazioni nervose nella zona di dolore, le TENS (Trans Electrical Nerve Stimulation) agiscono maggiormente con meccanismo di gate control, quando utilizzate a frequenze intorno ai 100-120 Hz mentre privilegiano la produzione di endorfine quando vengono utilizzate in modalità agopuntura (1-4 Hz).
Esistono apparecchiature moderne, denominate neurostimlazione interattiva, che cambiano il segnale utilizzato in virtù di alcuni parametri misurati sulla pelle. Queste apparecchiature, massimizzano gli effetti, agiscono contemporaneamente su tutti i sistemi avendo il pregio di ottimizzare i tempi di applicazione.
I meccanismi d’azione delle correnti di stimolazione possono essere ricercati nell’attività muscolare che sono in grado di produrre. Queste correnti, infatti, hanno la capacità di produrre una contrazione muscolare del tutto simile a quella che si produce mediante attività nervosa. Queste contrazioni, se ripetute per un tempo e modalità adeguate, producono effetti di aumento del tono muscolare e/o recupero del tono muscolare qualora il paziente avesse un deficit dello stesso. Il limite di questo tipo di terapia è nel fatto che la contrazione muscolare è un evento fisiologico che parte dal cervello, che viaggia lungo il midollo per arrivare grazie ai nervi al muscolo. Allenare solo la contrazione muscolare senza allenare il resto del sistema, ha ovviamente delle indicazioni precise.
Può essere estremamente utile quando non sia consentito il carico al fine di evitare eccessiva perdita di tono ma va scoraggiata quando è possibile utilizzare il movimento attivo. Quando ci troviamo davanti ad un paziente denervato, possiamo, in alcuni casi, utilizzare le correnti triangolari che, interagendo con il corpo, producono la contrazione selettiva delle fibre muscolari denervate.
Siccome la reinnervazione è un processo estremamente lento è opportuno far lavorare le fibre muscolari denervate per trovarle pronte per quando “ricrescerà” il nervo. Sebbene questo concetto sia legato al buon senso, in letteratura scientifica, non vi è ancora accordo un’unanime sull’effettiva utilità di questa forma di terapia.
Come si realizza una applicazione
Per realizzare una seduta di elettroterapia antalgica si applicano gli elettrodi nella zona da trattare e si accende l’apparecchiatura che eroga segnali che possono essere percepiti come un formicolio. L’applicazione può variare da pochi minuti fino a un’ora. Le correnti TENS possono essere prodotte da apparati piccoli come un telefonino. Per questa ragione si prestano all’utilizzo domiciliare e come presidio di automedicazione.
La modalità agopuntura delle TENS produce stimoli più intensi che provocano delle piccole contrazioni muscolari. Per realizzare una seduta di elettroterapia di stimolazione di un muscolo innervato è necessario porre gli elettrodi sulla superficie del muscolo che si vuole andare a stimolare, normalmente a monte e a valle del muscolo stesso. Le correnti di stimolazione sono intervallate da pause di riposo così come si fa con l’esercizio.
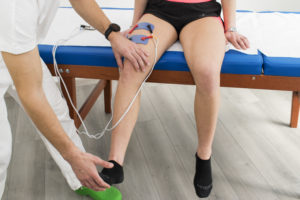
La contrazione del muscolo deve essere visibile e intensa così come se fosse un esercizio vero e proprio. Solitamente le sessioni di lavoro vanno dai 15 ai 40 minuti. Nel caso di muscoli denervati, il terapista applica l’elettrodo su di un punto chiamato il punto motore del muscolo. Questo punto distribuirà l’impulso a tutta la massa muscolare. In caso di denervazione, le fibre muscolari, vanno facilmente incontro a fatica, quindi le sedute hanno in genere durata massima 15 minuti.
Indicazioni
Prima di parlare delle indicazioni dell’elettroterapia antalgica è necessario chiarire che è vietato somministrare questo tipo di terapia se non vi è stata una diagnosi altrimenti si corre il rischio di coprire un dolore che potrebbe avere una funzione utile.
Per fare un esempio che chiarifica questo concetto ricordiamo che il dolore alla spalla sinistra può essere dovuto ad un infarto e pertanto, coprire il dolore, potrebbe ritardare la richiesta di aiuti con effetti negativi.
Le indicazioni per l’elettroterapia antalgica vanno dal dolore post chirurgico, al dolore dovuto a nevralgie (sciatalgia, cervicalgia, dolore post erpetico etc) a diverse forme di dolore acuto. Sebbene ci siano molte perplessità sulla sua reale indicazione l’elettroterapia del muscolo denegavo può essere utilizzata in chi abbia subito una lesione nervosa con associata perdita della forza muscolare.
L’elettroterapia di stimolazione del muscolo innervato trova indicazione nel trattamento della perdita di tono muscolare post immobilizzazione.
Controindicazioni
L'elettroterapia è da evitare in casi di:
- Presenza di Pace Maker o di altri stimolatori impiantati
- Lesione della pelle nell’area dove vanno applicati gli elettrodi
- Gravidanza
Onde d'urto: terapia, controindicazioni, efficacia
Le onde d’urto sono una metodica non invasiva, ben tollerata e di ottima efficacia. Le onde d’urto vengono utilizzate nel trattamento di molte patologie ortopediche, in particolare tendinopatie, calcificazioni periarticolari e pseudoartrosi, grazie alle documentate proprietà anti-infiammatorie, anti-dolorifiche, anti-edemigene nonché stimolanti la rigenerazione ossea, cutanea e il processo di guarigione di piaghe, ulcere e ferite di varia origine.
INDICE
- Che cosa sono le onde d'urto: principio fisico di funzionamento
- Meccanismo d'azione, effetti diretti e indiretti
- Indicazioni terapeutiche, per quali patologie sono indicate?
- Onde d'urto, controindicazioni
- Come si svolge una seduta
- Effetti collaterali
- Le onde d'urto sono dolorose?
- Risultati terapia
Che cosa sono le onde d’urto: principio fisico di funzionamento
Le onde d’urto sono, dal punto di vista fisico, delle onde acustiche ad alta energia prodotte da particolari generatori (elettroidraulici, elettromagnetici o piezoelettrici) e veicolate nel corpo umano mediante un sistema di trasmissione che permette di focalizzarle sul bersaglio da trattare e determinare una stimolazione meccanica diretta.
Le onde d’urto non vanno confuse con gli ultrasuoni, anch’essi utilizzati come terapia fisica o, più diffusamente, a scopo diagnostico in ecografia: le onde d’urto, infatti, hanno una diversa “morfologia d’onda” e possiedono energie molto superiori (anche mille volte maggiori).
Ogni onda d’urto è caratterizzata da un brusco aumento pressorio (picco di pressione positivo) seguito da una fase, più lenta, di ritorno alla pressione atmosferica (pressione negativa): questo determina l’instaurarsi di fenomeni di cavitazione con formazione di microbolle. Potenzialmente, queste ultime possono provocare danni tissutali agli organi che contengono aria (polmoni, visceri addominali..): infatti è controindicato applicare onde d’urto su target di questo tipo.
Tra la sorgente e il target è presente un’interfaccia liquida che ha lo scopo di trasmettere l’onda d’urto e, al contempo, focalizzare con precisione il bersaglio da trattare. Le onde d’urto possono agire con una profondità variabile tra 0 e 60 millimetri: è possibile regolare la macchina in modo da trasmettere la quantità di energia desiderata alla profondità desiderata, a seconda dell’effetto terapeutico che si vuole ottenere.
Meccanismo d’azione, effetti diretti e indiretti
In generale possiamo distinguere effetti diretti ed effetti indiretti delle onde d’urto:
- Effetti diretti: Il primo effetto delle onde d’urto è di tipo meccanico diretto: il picco pressorio positivo agisce soprattutto nell’interfaccia tra tessuti dotati di diversa impedenza (osso e tessuti molli ad es.).
- Effetti indiretti: Il secondo effetto, ben più importante dal punto di vista clinico, è di tipo indiretto ed è dovuto soprattutto a fenomeni cavitazionali che innescano la produzione di radicali liberi e ossido nitrico (NO) con azione vasodilatante e neoangiogenetica.
Il meccanismo d’azione è, inoltre, profondamente diverso a seconda che il bersaglio sia una struttura non vitale (es. un calcolo renale) o un tessuto vivente (es. un tendine).
Nel primo caso, come avviene ad esempio nella litotripsia, i calcoli renali, concrezioni calcifiche inerti e molto dure, quando sono investite da onde regolate a opportune energie, si disintegrano fino a venire espulse come frammenti di minori dimensioni. Questo appare dovuto più a effetti di tipo diretto.
I tessuti viventi, invece quali l’osso, i muscoli, i tendini e i legamenti, quando raggiunti dalle onde (a livelli energetivi adeguati alla sede di trattamento), non subiscono danni né si frantumano come accade per i calcoli renali. In questo caso sono prevalenti gli effetti di tipo indiretto. I tessuti vitali trattati subiscono una serie di micro-traumi che fungono da una sorta di “micro-idromassaggio” che innesca una serie di reazioni cellulari, cascate enzimatiche e reazioni biochimiche con produzione di mediatori e fattori di crescita che conducono a un effetto anti-infiammatorio, anti-dolorifico e anti-edemigeno.
Gli effetti indiretti includono:
- Disgregazione di strutture patologiche quali le microcalcificazioni: queste ultime non possiedono una struttura organizzata come il normale tessuto osseo e sono più facili da disintegrare.
- Iperemia e neoangiogenesi capillare:le onde forniscono, probabilmente a causa dell’aumento transitorio del gradiente pressorio, un input alla formazione di nuovi vasi anche in tessuti per natura scarsamente vascolarizzati: questo favorisce il riassorbimento dei frammenti delle strutture disgregate.
- Effetto anti-infiammatorio: sono state proposte diverse ipotesi per spiegare l’effetto anti-infiammatorio delle onde d’urto. Appare probabile che l’aumento del flusso sanguigno locale indotto dalla neoangiogenesi determini un “wash-out” con rimozione delle sostanze pro-infiammatorio e dannose accumulatesi nei tessuti trattati.
- Effetto anti-dolorifico: l’effetto analgesico ha una base multifattoriale che include la produzione di endorfine, la stimolazione di terminazioni nervose locali e meccanismi neurofisiologici legati alla “teoria del cancello”.
Dunque le onde d’urto frantumano le calcificazioni? Non è propriamente corretto. Le calcificazioni tendinee hanno una consistenza ben diversa da quella dei calcoli renali: l’onda d’urto di per sé NON è responsabile della sua disgregazione, ma è sempre necessario l’innesco dei meccanismi di riparazione sovra descritti. Tutto questo richiede tempo: è per questo che l’effetto delle onde d’urto non è immediato, ma progressivo nel giro di qualche settimana.
Indicazioni terapeutiche, per quali patologie sono indicate?
Le onde d’urto sono indicate sia per patologie in fase acuta (instaurate da pochi giorni o poche settimane) che per patologie in fase cronica (presenti da molto tempo, spesso anni). E’ spesso un trattamento di prima linea, perché semplice, non invasivo per il paziente, con pochi effetti collaterali, poco costoso e dotato di un’ottima efficacia, sia se applicata da sola sia se utilizzata in associazione con altre terapie.
Tendinopatie
Le sedi più frequentemente interessate da tendinopatia e che possono essere efficacemente trattate con onde d’urto sono:
- Cuffia dei rotatori (spalla): le onde d’urto sono molto efficaci nel trattamento delle tendinopatie della cuffia dei rotatori, sia per quanto riguarda le tendinopatie inserzionali che quelle calcifiche. I tendini più spesso interessati da questa patologia sono il tendine del capo lungo del bicipite omerale (BLCO) e il tendine del sovraspinato.
- Gomito: epicondiliti (gomito del tennista) ed epitrocleiti (gomito del golfista) sono patologie molto frequenti negli sportivi o in chi compie gesti ripetitivi degli arti superiori. Possono essere molto dolorose e invalidanti. Le onde d’urto in questa sede possono essere abbastanza dolorose.
- Ginocchio:tendinopatia rotulea, tendiniti post-traumatiche, tendinite della zampa d’oca
- Piede: tendinopatia del tendine d’achille(Onde d’urto per la tendinopatia achillea)
- Tendinopatie inserzionalia carico dei muscoli adduttori della coscia
- Fascite plantare
Patologie ossee
- Pseudoartrosi e ritardi di consolidamento delle fratture:non tutte le fratture guariscono come dovrebbero o entro le tempistiche normali. Una terapia con onde d’urto a energie adeguate è in grado di fornire lo stimolo necessario all’attivazione dei normali meccanismi riparativi che portano alla guarigione del focolaio fratturativo
- Rizoartrosi: artrosi dell’articolazione trapezio-metacarpale della mano
- Necrosi asettica della testa del femore o della testa dell’omero.
- Osteocondriti dissecanti in stadi precoci e dopo la maturità scheletrica
- Algoneurodistrofie
- Spina calcaneare
- Morbo di Haglund
Patologie dei tessuti molli
- Miositi Ossificanti e Calcificazioni Eterotopiche
- Esiti fibrotici e/o calcifici conseguenti lesioni di muscoli, legamenti, fasce
- Condrocalcinosi a livello di: gomito, anca, ginocchio
- Morbo di Dupuytren
Indicazioni in chirurgia plastica
Le onde d’urto defocalizzate sono utilizzate con successo nel trattamento di ulcere cutanee, ferite e ustioni.
Onde d’urto, controindicazioni, 7 casi in cui sono da evitare
Quali sono le controindicazioni delle onde d’urto? Le onde d’urto sono pericolose? Se sono applicate dal medico nel rispetto dei protocolli terapeutici codificati, è una terapia sicura, efficace e pressoché priva di effetti collaterali.
Le principali controindicazioni alle onde d’urto sono:
- La presenza nel campo focale da trattare, o immediatamente vicino, di strutture delicatequali encefalo, midollo spinale, gonadi o organi cavi come polmone e intestino: nel passaggio dell’onda sonora dal mezzo solido a quello gassoso si rischia di provocare lesione ai tessuti
- Gravidanza
- Terapia con AnticoagulantiOrali (sia TAO che NAO, es. Warfarin, Dabigatran) e gravi patologie della coagulazione del sangue: in questi casi si ha una abnorme facilità al sanguinamento, pertanto sono controindicate. In chi non ha malattie della coagulazione questo non si verifica o, al massimo, può comparire un lieve arrossamento della cute che tende a risolversi nel giro di 24-48 ore.
- Neoplasie
- Infezioni dei tessuti molli o dell’osso
- Pacemaker o elettrostimolatori:si deve porre attenzione al tipo di generatore utilizzato.
- Bambini e adolescenti: la presenza di nuclei di ossificazione non ancora saldati è una controindicazione alla terapia.
Come si svolge una seduta?
Il trattamento è ambulatoriale e un ciclo di terapia prevede solitamente 3 applicazioni, una a settimana.
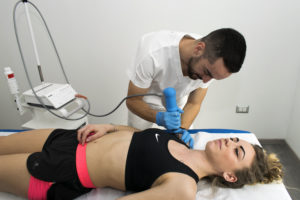
Il paziente viene fatto sedere o sdraiare sul lettino. Il medico, dopo aver acquisito il consenso informato, spiegato la procedura, gli effetti desiderati e i possibili effetti indesiderati, applica la sonda sulla superficie cutanea, per un tempo che va da qualche secondo a pochi minuti. Durante la seduta è possibile modificare l’energia erogata o spostare la sede di applicazione, a seconda della risposta ottenuta.
Spesso il paziente riferisce un soggettivo miglioramento già dopo la prima seduta ma, per poter apprezzare il vero effetto terapeutico è necessario aspettare una o due settimane dal termine del ciclo. L’effetto benefico sul dolore è, infatti, lento e progressivo col tempo.
E’ possibile sfruttare la terapia per agire sinergicamente con altre terapie fisiche e/o con sedute di rieducazione motoria, a seconda dell’indicazione per cui sono prescritte.
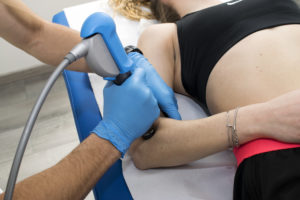
Onde d’urto – Effetti Collaterali
Le onde d’urto radiali o focalizzate, se eseguite in modo corretto da personale qualificato, sono un trattamento sicuro, non invasivo, con pochi effetti collaterali e generalmente ben tollerato.
I più comuni effetti indesiderati includono:
- Formazione di piccoli ematomi o ecchimosi superficiali:più frequenti nei pazienti che assumono terapia antiaggregante (ASA o Clopidogrel) o anticoagulante (NAO o TAO).
- Temporaneo incremento della sintomatologia dolorosa:è un fenomeno piuttosto comune, ma temporaneo. Non bisogna spaventarsi perché col passare dei giorni si apprezzerà l’effetto terapeutico. In caso di dolore è opportuno NON applicare il ghiaccio a scopo antalgico perché la crioterapia determina una vasocostrizione che può inficiare parzialmente l’effetto terapeutico.
Dolorabilità – Le onde d’urto fanno male? sono dolorose?
La domanda più frequente che il paziente pone al medico in relazione a questa terapia è: “le onde d’urto fanno male? sono dolorose?”. La risposta è SI, le onde d’urto fanno male e possono essere dolorose, con ampia variabilità da persona a persona.
A seconda della zona da trattare, in particolare a seconda della vicinanza alle superfici ossee, il trattamento può essere più o meno doloroso. Il medico può effettuare durante la seduta qualche pausa o diminuire la profondità delle onde, a seconda della vostra tolleranza.
Ogni seduta dura, a seconda del tipo di macchina utilizzato, da 1 a 5 minuti. Viene evocato il dolore ben noto al paziente perché viene sollecitata proprio la zona dolente: finita la seduta potrebbe permanere una certa dolenzia per tutto l’arco della giornata, è assolutamente normale e fa parte dell’effetto terapeutico. Potete assumere un antidolorifico, ma, dovete evitare di applicare il ghiaccio: il ghiaccio è, infatti, un vasocostrittore e questo renderebbe nulla l’efficacia della terapia.
Dopo quanto tempo questa terapia da risultati? quante sedute sono necessarie?
Dopo quanto tempo ha effetto la terapia con onde d’urto? I risultati non sono immediati, è necessario attendere almeno una o due settimane dopo il termine dell’ultima seduta del ciclo per poter apprezzare l’effetto terapeutico. Questo è dovuto al meccanismo d’azione che interviene su reazioni biologiche complesse e fenomeni riparativi che necessitano di tempo per instaurarsi. Il ciclo terapeutico può essere ripetuto, a distanza di almeno 1 mese, per incrementare il beneficio.